Roma, 19 Luglio 2018 – Nel tumore del polmone la proteina hMENA può esistere in due varianti: una svolge un’azione anti-invasiva, l’altra al contrario favorisce la progressione del tumore. In questo secondo caso la chirurgia può non essere risolutiva e la cura richiede nuovi trattamenti per limitare la diffusione delle metastasi.
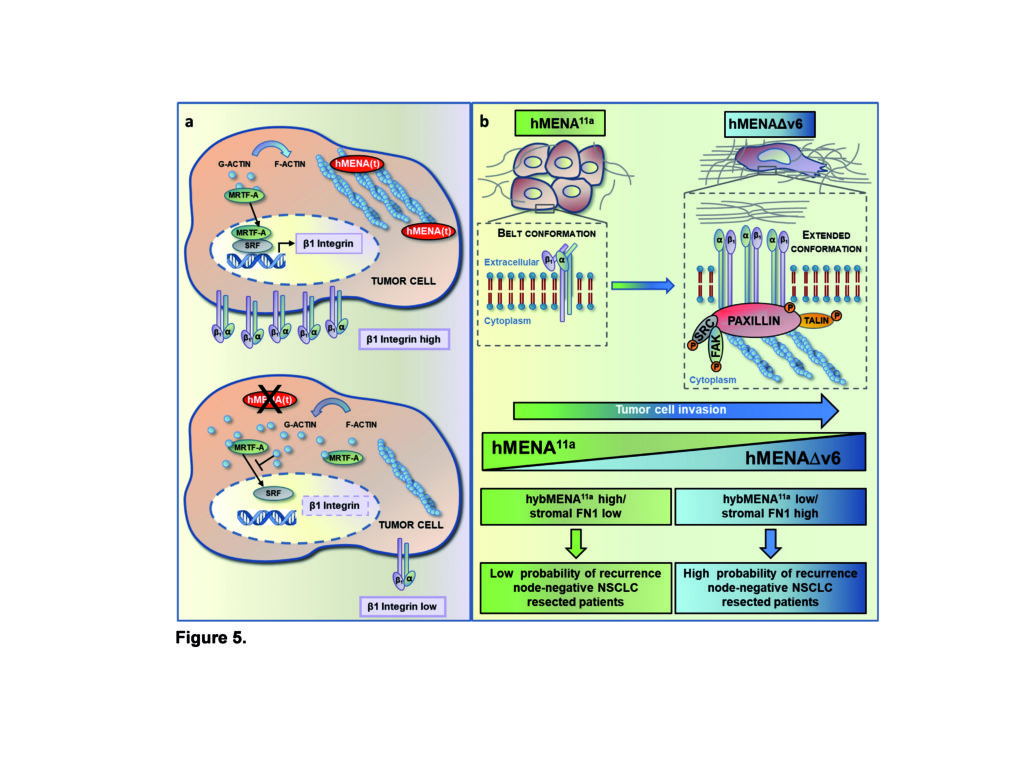
I risultati di questo studio sono stati pubblicati sulla rivista Oncogene a firma di Francesca Di Modugno e del team di ricerca coordinato da Paola Nisticò della Unità di Immunologia dei Tumori e Immunoterapia dell’Istituto Regina Elena. I ricercatori hanno individuato un meccanismo con cui due varianti di hMENA, , svolgono rispettivamente un’azione anti-invasiva e una invece pro-invasiva in cellule tumorali del polmone. La proteina hMENA regola l’espressione e l’attivazione di un particolare recettore, l’integrina β1 che, quando presente favorisce la formazione di metastasi in diversi tipi di tumore.
Una cellula tumorale interagisce con l’ambiente che la circonda e in particolare la matrice extracellulare, un’intricata rete di macromolecole in cui le cellule di un tessuto sono immerse, grazie alle integrine. “Il ruolo delle varianti di hMENA è di rilevanza clinica e traslazionale – spiega Francesca Di Modugno – dato il coinvolgimento dell’integrina β1 nella resistenza a diverse terapie anti-neoplastiche. Inoltre le due forme di hMENA influenzano in modo opposto la composizione della matrice extracellulare.”
Grazie alla collaborazione tra clinici e ricercatori, punto di forza di un Istituto di ricovero e cura e carattere scientifico (IRCCS), e alla sinergia tra la Chirurgia toracica e l’Anatomia Patologica, i ricercatori hanno potuto individuare in laboratorio un sottogruppo di tumori del polmone che oltre a esprimere la variante anti-invasiva, presentano un’ambiente circostante povero di una proteina della matrice extracellulare (fibronectina), che attiva l’integrina β1. I pazienti con questo tipo di tumore sembrano avere una prognosi migliore. Viceversa i pazienti con neoplasia negativa per l’espressione di tale variante e il cui ambiente extracellulare è ricco di fibronectina, sembrano essere a maggiore rischio di ricaduta e per questo potrebbero essere candidati a una terapia post-chirurgica mirata.
Lo studio, che richiederà una validazione in studi clinici più estesi, è stato sostenuto da AIRC – Associazione italiana per la ricerca sul cancro.
Il numero di nuovi casi di tumore del polmone stimati nel 2017 è di circa 28.200 per i maschi e circa 13.600 per le femmine. Questo tipo di tumore continua a essere la prima causa di morte oncologica nella popolazione (19%) e risulta essere anche la prima causa di morte fra gli uomini (26%, dati AIRTUM), nonostante i grandi progressi degli ultimi anni nella diagnosi precoce, nelle terapie innovative incluse quelle che coinvolgono il sistema immunitario. La chirurgia radicale, quando è applicabile, è insufficiente alla guarigione dei pazienti in stadio iniziale di malattia a causa delle capacità metastatiche delle cellule tumorali. Comprendere i meccanismi delle metastasi è uno degli obiettivi più importanti della ricerca sul cancro. Le cellule tumorali per metastatizzare devono staccarsi dalla massa del tumore primitivo, invadere l’ambiente circostante e nuovi tessuti, modificando il proprio citoscheletro, quel complesso di filamenti proteici che costituiscono l’impalcatura che controlla la forma e la funzione delle cellule. Alcuni anni fa il gruppo di ricerca del Regina Elena, coordinato da Paola Nisticò, aveva dimostrato che il regolatore del citoscheletro hMENA produce diverse forme proteiche durante la progressione tumorale, utilizzando un meccanismo biologico chiamato “splicing alternativo”. Nei nuovi risultati pubblicati sulla rivista Oncogene, la ricercatrice Francesca Di Modugno ha individuato un meccanismo attraverso cui le due varianti di hMENA svolgono funzioni opposte.
“Lo studio della matrice extracellulare – conclude Paola Nisticò – rappresenta una nuova frontiera nella ricerca dei meccanismi di metastatizzazione e resistenza delle terapie. Grazie ad AIRC stiamo continuando a studiare con quali meccanismi le diverse varianti di hMENA potrebbero influenzare la composizione di un microambiente immunosoppressivo nei tumori polmonari, determinando resistenza all’immunoterapia con inibitori dei checkpoint immunologici.”
“Lo studio testimonia il continuo interesse dell’Istituto – sottolinea Gennaro Ciliberto, direttore scientifico dell’ Istituto Regina Elena – ad individuare biomarcatori che segnalano la capacità del tumore a progredire, e a mettere a punto nuovi strumenti diagnostici che possono essere di utilità clinica per i nostri pazienti”.
 Il Faro 24! Le tue notizie. Abruzzo.
Il Faro 24! Le tue notizie. Abruzzo.